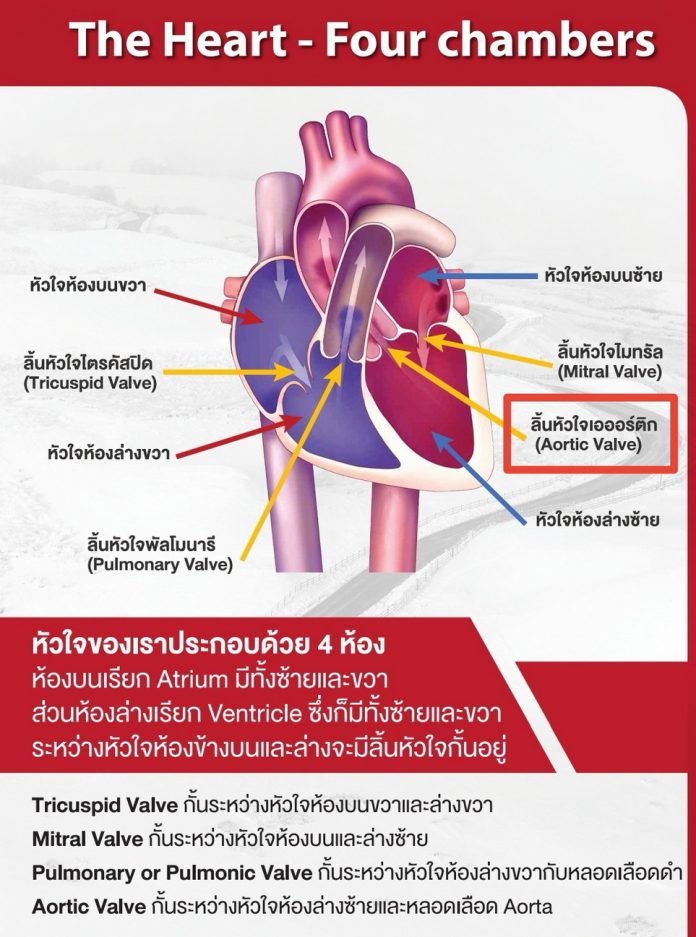
โรคหัวใจและหลอดเลือด (CVDs) กำลังกลายเป็นภัยคุกคามด้านสุขภาพที่สำคัญ โดยเฉพาะกับผู้ที่อายุน้อยกว่า 60 ปี แม้โรคนี้จะเคยพบได้บ่อยในกลุ่มผู้สูงอายุจากความเสื่อมตามวัย แต่ปัจจุบันพฤติกรรมการใช้ชีวิตสมัยใหม่เป็นตัวเร่งให้เกิดโรคเร็วขึ้น ปัจจัยเสี่ยงที่น่ากังวล เช่น อาหารไขมันสูง การขาดการออกกำลังกาย การสูบบุหรี่ และการดื่มแอลกอฮอล์ นำไปสู่โรคอ้วน เบาหวาน ไขมันในเลือดสูง และความดันโลหิตสูงตั้งแต่อายุยังน้อย นอกจากนี้ ความผิดปกติแต่กำเนิดและภาวะแทรกซ้อนจากการติดเชื้อก็มีส่วนในการก่อโรคด้วยเช่นกัน สมาพันธ์หัวใจโลก (World Heart Federation) รายงานว่า โรคหัวใจและหลอดเลือด ซึ่งรวมถึงโรคลิ้นหัวใจ ยังคงเป็นสาเหตุการเสียชีวิตอันดับหนึ่งของโลก โดยคร่าชีวิตผู้คนไปแล้วกว่า 20.5 ล้านคนต่อปี (1)
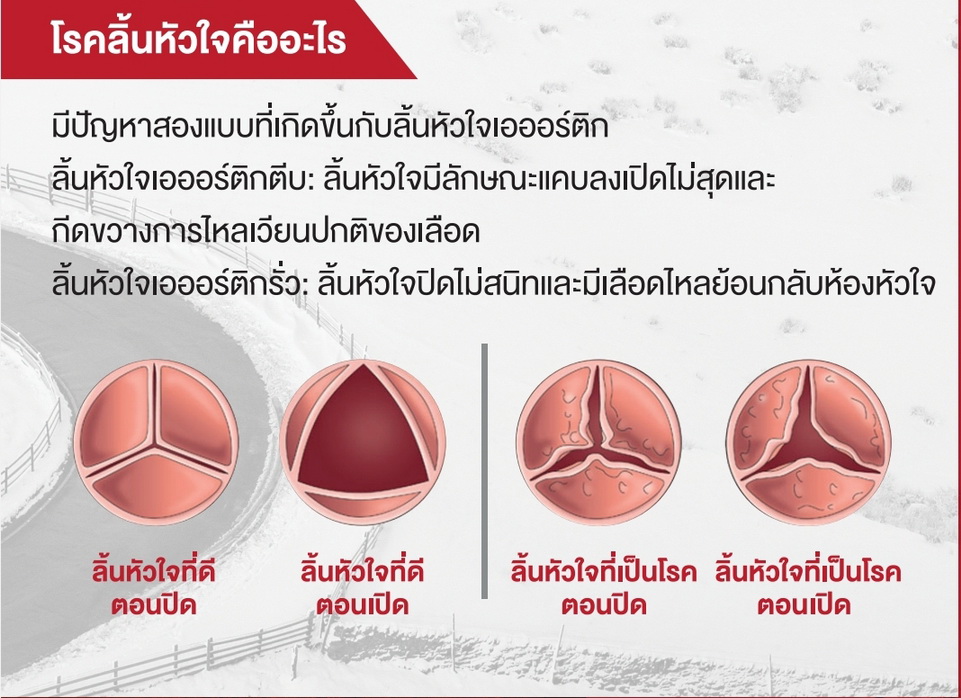
โรคลิ้นหัวใจคือความผิดปกติที่ส่งผลกระทบต่อลิ้นหัวใจ โดยหลัก ๆ แล้วคือภาวะลิ้นหัวใจตีบ (stenosis) หรือลิ้นหัวใจรั่ว (regurgitation) สำหรับภาวะลิ้นหัวใจเอออร์ติกตีบ ซึ่งเป็นภาวะที่ลิ้นหัวใจแคบลงจนขัดขวางการไหลของเลือดจากหัวใจ หากไม่ได้รับการรักษาอาจนำไปสู่ภาวะแทรกซ้อนร้ายแรง เช่น หัวใจล้มเหลว หรือหัวใจหยุดเต้นเฉียบพลัน ผู้ป่วยที่มีภาวะลิ้นหัวใจเอออร์ติกตีบขั้นรุนแรงอาจมีอาการเหนื่อยผิดปกติ แน่นหน้าอก ใจสั่น หัวใจเต้นผิดจังหวะ หน้ามืดเป็นลม หรือขาบวม อาการเหล่านี้มักเป็นสัญญาณให้ต้องไปพบแพทย์ อย่างไรก็ตาม ยังมีภัยเงียบที่น่ากังวลนั่นก็คือ ผู้ป่วยภาวะลิ้นหัวใจเอออร์ติกตีบขั้นรุนแรงถึง 33–50% ไม่มีอาการใด ๆ ในขณะที่ได้รับการวินิจฉัย (2,3) โดยการวินิจฉัยประกอบด้วยการซักประวัติ ตรวจร่างกาย และการตรวจหัวใจด้วยคลื่นเสียงความถี่สูง (echocardiography) เพื่อประเมินความรุนแรงของโรคและความเร่งด่วนในการรักษา

การผ่าตัดเปลี่ยนลิ้นหัวใจถือเป็นแนวทางการรักษามาตรฐาน (gold standard) สำหรับภาวะลิ้นหัวใจเอออร์ติกตีบขั้นรุนแรง รศ.นพ.ปรัญญา สากิยลักษณ์ ศัลยแพทย์หัวใจและทรวงอก ภาควิชาศัลยศาสตร์ โรงพยาบาลศิริราช กล่าวว่า ข้อดีของการผ่าตัดคือการฟื้นฟูการทำงานของหัวใจ ลดความเสี่ยงจากภาวะแทรกซ้อน และเพิ่มคุณภาพชีวิต
นอกจากนี้ ผลวิจัยยังชี้ว่าการรักษาตั้งแต่เนิ่น ๆ ช่วยลดอัตราการเสียชีวิตจากโรคหัวใจและหลอดเลือดโดยรวมได้ (4) ทุกวันนี้ เทคนิคการผ่าตัดที่ทันสมัยทำให้การผ่าตัดลิ้นหัวใจปลอดภัยยิ่งขึ้นและให้ผลลัพธ์ที่ดีกว่าเดิม โดยเฉพาะการผ่าตัดแผลเล็ก (minimally invasive) และการใช้กล้องส่อง (endoscopic) ที่ช่วยให้แผลมีขนาดเล็ก ฟื้นตัวเร็ว เจ็บน้อย และลดระยะเวลาพักในโรงพยาบาล
การเปลี่ยนลิ้นหัวใจใช้ลิ้นหัวใจเทียมได้สองประเภท คือ ชนิดเนื้อเยื่อ (bioprosthetic) หรือชนิดโลหะ (mechanical) ลิ้นหัวใจชนิดเนื้อเยื่อซึ่งทำจากเนื้อเยื่อเยื่อหุ้มหัวใจวัวหรือลิ้นหัวใจหมู มีลักษณะและการทำงานใกล้เคียงกับลิ้นหัวใจธรรมชาติ และที่สำคัญคือ ไม่จำเป็นต้องใช้ยาต้านการแข็งตัวของเลือดตลอดชีวิต ทำให้เหมาะสำหรับสตรีวัยเจริญพันธุ์ ผู้ป่วยที่มีความเสี่ยงสูงต่อภาวะเลือดออก หรือผู้ที่ไม่สามารถจัดการการใช้ยาได้ แม้ลิ้นหัวใจชนิดนี้จะมีอายุใช้งานประมาณ 10–20 ปี ซึ่งทำให้ผู้ป่วยอายุน้อยอาจต้องเปลี่ยนซ้ำ แต่ลิ้นหัวใจชนิดเนื้อเยื่อรุ่นใหม่มีความทนทานมากขึ้น ก็ถือเป็นทางเลือกที่ใช้งานได้ยาวนานและช่วยยกระดับคุณภาพชีวิตหลังการผ่าตัดได้ดีขึ้น
นอกจากแนวทางการรักษามาตราฐานด้วยการผ่าตัดเปลี่ยนลิ้นหัวใจ ในปัจจุบันได้มีการพัฒนาเทคโนโลยีการเปลี่ยนลิ้นหัวใจเอออร์ติกโดยผ่านสายสวน (Transcatheter Aortic Valve Implantation – TAVI) เป็นหัตถการแผลเล็กที่สอดลิ้นหัวใจใหม่เข้าไปผ่านสายสวน ซึ่งมักทำผ่านหลอดเลือดแดงที่ขาหนีบ TAVI ได้รับการแนะนำเป็นหลักสำหรับผู้สูงอายุ หรือผู้ที่มีความเสี่ยงสูงจากการผ่าตัดเปิดหน้าอก และยังเปิดโอกาสให้สามารถทำหัตถการแบบ Valve-in-Valve ในอนาคตได้อีกด้วย
ความก้าวหน้าทางการแพทย์ได้เปลี่ยนแนวทางการรักษาโรคลิ้นหัวใจไปสู่แผนการดูแลระยะยาวที่เน้นการเพิ่มคุณภาพชีวิต รศ.นพ.ปรัญญา กล่าวว่า การบริหารจัดการโรคลิ้นหัวใจคือกระบวนการต่อเนื่องที่ครอบคลุมมากกว่าการผ่าตัดเพียงครั้งเดียว
“การบริหารจัดการตลอดช่วงชีวิต” (Lifetime Management) นับเป็นแนวทางที่ได้รับความนิยมมากขึ้นในไทย เพราะการเลือกลิ้นหัวใจเทียมในครั้งแรก ส่งผลต่อทางเลือกการรักษาในอนาคต ตัวอย่างเช่น หากสตรีวัยเจริญพันธุ์ได้รับลิ้นหัวใจชนิดเนื้อเยื่อ อาจมีอายุยืนยาวกว่าอายุการใช้งานของลิ้นหัวใจนั้น ดังนั้น การวางแผนเผื่อการทำหัตถการ TAVI แบบ Valve-in-Valve ในอนาคต จึงกลายเป็นส่วนสำคัญในการตัดสินใจเลือกแนวทางการรักษา
การนำหลักการ Lifetime Management มาใช้ต้องอาศัยการพิจารณาอย่างรอบคอบจากทีมแพทย์ผู้เชี่ยวชาญหลายสาขา (Heart Team) และการตัดสินใจร่วมกับผู้ป่วย ปัจจัยสำคัญได้แก่:
- อายุของผู้ป่วย เพื่อประเมินอายุขัยและโอกาสที่ลิ้นหัวใจจะเสื่อมในอนาคต
- สุขภาพโดยรวมและโรคร่วม เพื่อประเมินความเสี่ยงและความสามารถในการฟื้นตัว
- กายวิภาคของหัวใจและลิ้นหัวใจ ซึ่งมีผลต่อการเลือกชนิดและขนาดของลิ้นหัวใจ และความเป็นไปได้ในการทำ Valve-in-Valve TAVI
- ความพร้อมของศูนย์การแพทย์ เทคโนโลยี และประสบการณ์ของทีมศัลยแพทย์ เนื่องจากหัตถการขั้นสูงต้องใช้ทีมสหสาขาวิชาชีพที่มีทักษะและความเชี่ยวชาญสูง
แนวทาง Lifetime Management แบบบูรณาการนี้ ได้รับการสนับสนุนจากความก้าวหน้าทั้งด้านทักษะการผ่าตัดและเทคโนโลยีลิ้นหัวใจ ถือเป็นก้าวสำคัญในการบริหารจัดการโรคลิ้นหัวใจเอออร์ติก โดยมอบทางเลือกที่หลากหลายให้ผู้ป่วย รวมถึงคนรุ่นใหม่ นอกเหนือจากการรักษาแบบเดิม ๆ ท้ายที่สุดแล้ว แผนการรักษาจะถูกกำหนดผ่านการตัดสินใจอย่างรอบด้านระหว่างผู้ป่วย ครอบครัว และทีมแพทย์ผู้เชี่ยวชาญ เพื่อให้มั่นใจว่าจะได้รับการดูแลที่ปลอดภัย มีประสิทธิภาพ และมีคุณภาพที่ยั่งยืน
แหล่งอ้างอิง:
- Di Cesare M, Perel P, Taylor S, Kabudula C, Bixby H, Gaziano TA, McGhie DV, Mwangi J, Pervan B, Narula J, Pineiro D, Pinto FJ. The Heart of the World. Global Heart. 2024; 19(1): 11. DOI: https://doi.org/10.5334/gh.1288.
- Pellikka PA, Sarano ME, Nishimura RA, et al. Outcome of 622 adults with asymptomatic, hemodynamically significant aortic stenosis during prolonged follow up. Circulation 2005; 111: 3290-5.
- Genereux P, Stone GW, O’Gara PT, et al. Natural history, diagnostic approaches, and therapeutic strategies for patients with asymptomatic severe aortic stenosis. J Am Coll Cardiol 2016; 67: 2263-88.
- Yokoyama, Yujiro, Hisato Takagi, and Toshiki Kuno. “Early surgery versus conservative management of asymptomatic severe aortic stenosis: A meta-analysis.” The Journal of Thoracic and Cardiovascular Surgery 163.5 (2022): 1778-1785
Redefining Heart Valve Treatment: A Lifetime Management Approach for Sustained Quality of Life
Cardiovascular diseases (CVDs) represent an increasingly significant health concern, especially among individuals under the age of 60. Although CVDs have traditionally been prevalent in older populations due to age-related degeneration, modern lifestyle factors are contributing to earlier onset. Notable risk factors include high-fat diets, physical inactivity, tobacco use, and excessive alcohol consumption, all of which promote the development of obesity, diabetes, hyperlipidemia, and hypertension at younger ages. Additionally, congenital abnormalities and post-infectious complications play roles in the pathogenesis of cardiovascular disorders. According to the World Heart Federation, cardiovascular diseases, including heart valve disease, constitute the leading cause of global mortality, accounting for more than 20.5 million deaths annually (1).
Heart valve disease encompasses disorders affecting the cardiac valves, presenting primarily as stenosis (narrowing) and or regurgitation (leakage). Aortic stenosis is a condition where the aortic valve becomes narrowed, restricting blood flow from the heart to the rest of the body. If left untreated, it can lead to several complications such as heart failure and or sudden cardiac death. Patients with severe aortic stenosis may experience unexplained fatigue, chest discomfort, palpitations, arrhythmias, syncope, peripheral edema, or orthopnea. These symptoms typically lead to seeking medical attention. Notably, about 33–50% of people with severe AS show no symptoms at diagnosis (2,3). Diagnosis includes medical history, physical exam, and echocardiography to determine disease severity and an urgency for treatment.
The gold standard treatment for severe aortic stenosis is aortic valve replacement. Assoc. Prof. Pranya Sakiyalak, Cardiothoracic Surgeon at Siriraj Hospital, states that heart valve surgery’s main benefits are aiming to improve heart function, lowers complication risks, and improve quality of life. Studies also show that early intervention reduces overall cardiovascular mortality (4). In addition, advanced surgical techniques have made valve surgery safer with better outcomes, while minimally invasive and endoscopic approaches offer smaller scar, faster recovery, less pain and shorter hospital stays.
Valve replacement uses either a bioprosthetic or mechanical valve. Bioprosthetic (tissue) valves, constructed from bovine or porcine tissue, closely mimic the function and appearance of natural heart valves. Unlike mechanical valves, bioprosthetic valves generally do not require lifelong anticoagulation therapy, making them appropriate for women of childbearing age, patients with a high risk of bleeding, individuals unable to manage anticoagulation, or based on specific patient preferences. These valves typically last 10–20 years, so younger patients often need replacements. Newer, more durable bioprosthetic valves now offer longer-lasting options and improved post-surgery quality of life.
In addition to the standard treatment approach through surgical aortic valve replacement, recent advancements have introduced the Transcatheter Aortic Valve Implantation (TAVI) that is a minimally invasive procedure in which a new valve is delivered via catheter, often through the femoral artery. TAVI is mainly recommended for elderly patients or those at higher risk from open-heart surgery. It also allows for future valve-in-valve reinterventions.
Advancements in medicine have shifted heart valve disease treatment towards long-term patient care planning with the aim of optimizing quality of life. Assoc. Prof. Pranya Sakiyalak noted that heart valve disease management is a continuous process that extends beyond a single surgical procedure.
The “Lifetime Management” strategy is increasingly common in Thailand. The choice of initial heart valve replacement affects future reintervention options. For example, a woman of childbearing age who receives a bioprosthetic aortic valve may outlive the valve’s lifespan. Planning for possible future TAVI valve-in-valve procedures is becoming part of the decision-making process.
The implementation of a Lifetime Management strategy involves careful and collaborative input from the Heart Team and incorporates shared decision-making with the patient. Key considerations are:
Patient age, which helps estimate life expectancy and the likelihood of future valve degeneration.
Overall health status and comorbidities, to evaluate procedural risks and resilience.
Cardiac and valvular anatomy, as these factors affect prosthetic valve selection, size, and the possibility of future Valve-in-Valve TAVI procedures.
The medical center’s preparedness, technological resources, and the surgical team’s experience, since advanced procedures require a skilled multidisciplinary team and appropriate expertise.
This integrated lifetime management approach, supported by advances in surgical skills and valve technology, represents significant progress in managing aortic valve disease. It offers more options for patients, including younger individuals, beyond traditional treatments. Treatment plans are chosen through thorough discussion between the patient, their family, and the Heart Team to ensure safe, effective and lasting quality care.
References
- Di Cesare M, Perel P, Taylor S, Kabudula C, Bixby H, Gaziano TA, McGhie DV, Mwangi J, Pervan B, Narula J, Pineiro D, Pinto FJ. The Heart of the World. Global Heart. 2024; 19(1): 11. DOI: https://doi.org/10.5334/gh.1288.
- Pellikka PA, Sarano ME, Nishimura RA, et al. Outcome of 622 adults with asymptomatic, hemodynamically significant aortic stenosis during prolonged follow up. Circulation 2005; 111: 3290-5.
- Genereux P, Stone GW, O’Gara PT, et al. Natural history, diagnostic approaches, and therapeutic strategies for patients with asymptomatic severe aortic stenosis. J Am Coll Cardiol 2016; 67: 2263-88.
- Yokoyama, Yujiro, Hisato Takagi, and Toshiki Kuno. “Early surgery versus conservative management of asymptomatic severe aortic stenosis: A meta-analysis.” The Journal of Thoracic and Cardiovascular Surgery 163.5 (2022): 1778-1785